Определение болезни. Причины заболевания
Острый ларингит — это острое воспалительное заболевание слизистой оболочки гортани, которое может продолжаться до трех недель. Оно проявляется болями в горле при глотании и разговоре, изменением голоса (осиплостью, хрипотой), лающим кашлем, затрудненным дыханием (стридором) и возможным повышением температуры тела и ухудшением самочувствия.
Причины острого ларингита могут быть инфекционными (связанными с патогенными микроорганизмами) и неинфекционными (асептическими). Инфекционные причины включают вирусы, такие как риновирусы, респираторно-синцитиальный вирус (RSV), аденовирус, грипп A или B, вирус парагриппа типа 1 и 2. Бактерии, такие как гемофильная палочка типа В, также могут вызывать острый ларингит, хотя гораздо реже. Другие инфекционные причины включают респираторные хламидии и микоплазмы, коклюш, сифилис, туберкулез и дифтерию.
Неинфекционные причины острого ларингита могут быть связаны с травмой (физической или фонотравмой), аллергией, профессиональным использованием голоса, курением или употреблением наркотиков, дыханием ртом, апноэ во сне, иммуносупрессивными состояниями и приемом определенных медикаментов. Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) также может быть фактором риска для развития острого ларингита.
Если острый ларингит вызван вирусной инфекцией, то больной может быть заразен для окружающих в течение 3-7 дней.
В Великобритании частота встречаемости острого ларингита в 2011 году составляла 5,9 случаев на 100 тыс. человек в неделю, независимо от возраста. В России заболеваемость острым ларингитом среди взрослых в 2008 году составляла 17,6 случаев на 10 тыс. населения, а в 2009 году этот показатель значительно вырос до 90,6 случаев на 10 тыс. В структуре патологии гортани острое воспаление встречается чаще всего, составляя 30-35% всех случаев. У детей острое воспаление гортани также является наиболее распространенным заболеванием гортани.
Если у вас обнаружены симптомы, похожие на острый ларингит, обратитесь к врачу. Не занимайтесь самолечением, так как это может быть опасно для вашего здоровья.
Влажный кашель перешел в сухой и наоборот
Многие детские заболевания сопровождаются кашлем, который может быть сухим или влажным в разных ситуациях. Влажный кашель чаще всего свидетельствует о начале выздоровления, когда наблюдается продуктивное откашливание. Однако, в некоторых случаях болезнь начинается с непродуктивного кашля, затем он становится продуктивным, а в какой-то момент становится заметно, что влажный кашель перешел в сухой. То есть произошел обратный процесс без видимых причин.
Переходы кашля в разные состояния
Во время заболевания кашель может переходить из одного состояния в другое. Например, сухой непродуктивный откашливание отмечается в самом начале болезни. Особенно ярко это проявляется у детей, но такие же симптомы встречаются и у взрослых. В ходе лечения сухой кашель переходит в форму влажного кашля, и многие родители не до конца понимают особенности такого состояния.
Обычно подобное явление свидетельствует о успехе лечения и начале выздоровления. Мокрота начинает активно выделяться и выходить наружу, а дыхательные пути при этом очищаются. Врач, осматривая ребёнка, отмечает положительные изменения и рекомендует продолжать терапевтический курс.
Но что же делать, когда мокрый кашель перешел в сухой? Ведь в этом случае вся выработанная мокрота перестает нормально отхаркиваться и скапливается в дыхательных путях.
Таким образом, ситуация заметно ухудшается и может привести к тяжелым последствиям, вплоть до хронической формы заболевания. Это особенно актуально, когда сухой кашель после влажного у ребенка.
Потребуется длительное комплексное лечение, поэтому, не следует затягивать с визитом к врачу.
Своевременные меры позволят вовремя начать лечение сухого кашля и тогда уже не потребуется серьезного врачебного вмешательства. На ранней стадии намного проще подобрать необходимые препараты и освободить от мокроты дыхательные пути.
Причины переходных процессов
Основной причиной, когда вновь появился сухой кашель, считается начало воспалительного процесса. Чаще всего это случается при не до конца вылеченной болезни, когда действие вирусов вновь активизируется.
Причиной может стать и ослабленная иммунная система, не справляющаяся с дополнительной нагрузкой и не выполняющая свою защитную функцию.
Окончательно разобраться с этой проблемой сможет только лечащий врач, после опроса и осмотра пациента.
Кашель после отказа от курения
Сам по себе кашель является рефлекторным откликом организма на раздражающее действие аллергенов, пыли, слизи, патогенных микроорганизмов. Он защищает дыхательные пути за счет быстрого вывода избыточной мокроты.
Железы в трахее и бронхах активизируются и начинают выработку жидкого секрета примерно в 7-10 раз превышающего нормативный объем.
Вместе со слизью наружу выходят все посторонние тела, вызывающие раздражение кашлевых рецепторов.
Основной причиной влажного кашля становится воспаление слизистой оболочки верхних дыхательных путей.
Стекающая по стенкам слизь раздражает нервные окончания, вызывая рефлекторное откашливание в виде резкого выдоха воздуха из легких.
Читайте также: Что такое внебольничная пневмония?
При несоблюдении условий лечения и неправильной терапии, продуктивность кашля начинает снижаться. Этому способствует отсутствие обильного питья и другие нарушения питьевого режима.
Если влажный кашель перешел в сухой у ребенка, это может быть спровоцировано воспалением легких, коклюшем, гриппом, ОРВИ, трахеитом, ларингитом, фарингитом и другими заболеваниями.
Переход влажной формы в сухое состояние указывает на возможные хронические процессы в дыхательных путях и нарушения функций мукоцилиарной системы, обеспечивающей подъем мокроты вверх по респираторным путям.
Распространение не долеченной инфекции приводит к ее попаданию в нижние отделы дыхательной системы и последующему возникновению бронхита. В таких случаях нужно немедленно обращаться к врачу, иначе острая форма может перейти в хроническое состояние.
Симптомы и отличия кашлевых рефлексов
Переходящий кашель, сопутствующий простудным заболеваниям, значительно ухудшает общее состояние ребенка. Поэтому большое значение приобретает своевременное лечение, в ходе которого сухой кашель становится мокрым.
Из этого следует, что дыхательные пути начинают активно очищаться от мокроты. Иногда наблюдается обратный процесс, и кашель становится вновь сухим. Такое состояние проявляется в виде затяжного или хронического покашливания.
В связи с этим, большое значение имеет знание симптомов каждой разновидности кашлевого рефлекса, чтобы вовремя уловить смену состояния и как можно скорее начать правильное лечение. В противном случае вполне возможно продолжение терапии от влажного кашля, в то время как он уже сухой.
Основные признаки сухого кашля проявляются следующим образом:
- Внезапно появляется в виде приступа и также быстро заканчивается. В некоторых случаях может спровоцировать рвотный рефлекс, особенно у детей. Обычно продолжается в течение нескольких минут.
- Может появиться, преимущественно, ночью или в утренние часы.
- Откашливание не приносит облегчения, даже по окончании приступа.
- Во время кашля и после него ощущаются боли в области грудной клетки.
Помимо основных симптомов больной испытывает другие неприятные ощущения в виде постоянных головных болей, покраснения глаз, повышенного слезотечения. Сон становится беспокойным, пропадает аппетит, наступает общая слабость и ухудшение самочувствия. Периодически возникает тошнота, переходящая в рвоту.
Продуктивный кашель имеет свои отличия, проявляющиеся специфическими симптомами:
- После мокрого кашля на выходе из горла ощущается комок слизи.
- Сам кашель проходит безболезненно, без каких-либо неприятных ощущений.
- После откашливания состояние больного заметно облегчается.
- При влажном кашле хорошо слышны хрипы из-за большого количества скопившейся слизи. Именно она провоцирует откашливание.
- Иногда у маленьких детей возможна одышка.
- В ночное время почти никогда не бывает приступов.
Лечение сухого кашля медикаментами
Если начался переход влажного кашля в сухую форму, то его лечение проводится именно в этом направлении.
Назначаемые лекарственные препараты способствуют расслаблению гладкой мускулатуры дыхательных органов, снижению вязкости и разжижению мокроты.
Несвоевременное и неправильное лечение приводит к распространению инфекции в область нижних дыхательных путей, провоцируя возникновение бронхита, плеврита, пневмонии.
В связи с этим, больному назначаются следующие лекарства, зарекомендовавшие себя как наиболее эффективные:
- Стоптуссин. Противокашлевый сироп, обладающий комбинированным действием. Обеспечивает муколитическую и отхаркивающую активность, успешно борется с ночными приступами, разжижает мокроту и активизирует ее вывод наружу.
- Бронхолитин. Сироп против кашля, оказывающий антисептическое и бронхорасширяющее действие. Останавливает мучительные приступы и не позволяет инфекции охватить воспалительными процессами дыхательные пути, когда в них скапливается мокрота.
- Амброксол. Средство муколитического действия, разжижающее мокроту, снижающее клейкие свойства слизи. Под действием препарата секреторная активность бронхов приходит в норму, а мокрота легко выводится наружу.
- Протиазин. Противокашлевый сироп, оказывающий противоаллергическое, успокоительное и секретомоторное действие. Назначается при спастическом кашле, сопровождающемся спазмами в области гортани. Подходит для взрослых и детей с двухлетнего возраста.
- Эреспал. Таблетки против воспаления. Способствуют увеличению внутреннего просвета бронхов, отхождению мокроты и переходу непродуктивного кашля во влажное состояние.
Вязкость слизи заметно уменьшается за счет приема лекарств резорбтивного действия – хлорида аммония и гидрокарбоната натрия.
После того как изнуряющий сухой кашель станет влажным, назначаются сиропы и таблетки отхаркивающего действия. К ним относятся АЦЦ, Бронхосан, Либексин Муко, Флудитек и другие.
Их действие направлено на стимуляцию мукоцилиарной системы и ускоренный вывод мокроты из дыхательных путей.
Детям, в случае трудностей с отделением мокроты, назначаются лекарства растительного происхождения – Алтейка, Термопсол, Коделак Бронхо с чабрецом.
Они редко вызывают побочные эффекты и не сильно нагружают почки и печень. Хорошо помогают ингаляционные процедуры при помощи небулайзеров, особенно эффективные при затянувшейся болезни.
Они проводятся со следующими препаратами, предназначенными для устранения мучительного сухого кашля:
- Амбробене. Улучшает функции мукоцилиарного аппарата, облегчает вывод мокроты.
- Беродуал. Обеспечивает расширение просветов в бронхах, тем самым активизируя отток слизи из нижних дыхательных путей.
- Беротек. Останавливает сильные приступы кашля, увеличивает просветы бронхов.
Использование средств народной медицины
Препараты на основе лекарственных трав и продуктов применяются в дополнение к основной терапии для усиления лечебного эффекта. Из них наиболее действенными являются следующие, когда влажный кашель стал сухим:
- Традиционная черная редька и мед. Сначала верхняя часть срезается, а потом изнутри овоща удаляется вся мякоть. В образовавшуюся полость заливается жидкий мед и остается здесь примерно на 6-7 часов. Сок редьки, перемешанный с медом, переливается в чистую посуду и принимается перед едой по 1 ст. ложке четырежды в день.
- Молоко и лук. Перетереть 2 крупные луковицы и засыпать кашицу сахаром (200 г). Сюда же добавить мед (1 ст. ложку) и молоко (0,1 л). Всю смесь проварить на водяной бане в течение 5-10 минут. Процедить, перелить в стеклянную посуду и добавить еще меда (2 ст. ложки). Принимается при регулярных приступах сухого кашля по 3 ст. ложки после еды 3 раза в день.
Симптомы острого ларингита
Проявления ларингита могут включать следующие симптомы:
- Дисфония – появление хрипоты или осиплости голоса, которая может проявляться как напряженность или слабость голоса, а также полное отсутствие голоса (афония).
- Сухой лающий кашель, который некоторые люди описывают как "кашель, похожий на тюленя".
- Одышка, вызванная нарушением проходимости дыхательных путей. Этот симптом встречается в тяжелых случаях заболевания.
- Дисфагия – нарушение глотания.
- Одинофагия – ощущение боли при прохождении пищи по пищеводу.
- Сухость, боль и ощущение комка в горле.
- Зуд в горле.
При инфекционном процессе могут также наблюдаться лихорадка, насморк и общее недомогание.
Патогенез острого ларингита
Гортань (Larynx) — это граница между верхними и нижними дыхательными путями. Она является своего рода музыкальным инструментом в организме человека, отвечающим за производство голоса. Гортань состоит из скелета, состоящего из хрящей, и связей и суставов, соединяющих эти хрящи. Вдоль верхней части дыхательной трубки (трахеи) на этом каркасе находятся две полосы мышц, называемые голосовыми связками. Благодаря движениям и вибрациям этих мышц мы можем говорить, петь и шептать.
Гортань также выполняет защитную функцию. При глотании она закрывает свой вход, чтобы пища и жидкости не попадали в дыхательные пути, а направлялись в пищевод.
Вне зависимости от причины, воспаление гортани вызывает отек голосовых связок и сужение просвета между ними. Это приводит к разрушению белков и повышению давления в поврежденных тканях. В результате жидкость собирается в области повреждения, вызывая отек. В слизистой оболочке гортани происходят следующие изменения:
- Катаральные изменения, связанные с воспалением слизистых оболочек: гиперсекреция слизистых желез, отек и покраснение. Эти изменения наблюдаются при вирусных инфекциях.
- Выраженные отеки возникают при аллергических реакциях.
- Инфильтративные изменения, характеризующиеся скоплением клеток с примесью крови и лимфы в тканях организма. Они характерны для новообразований и химических поражений (при воздействии кислот, щелочей и других едких жидкостей).
- Гнойные изменения возникают при бактериальных инфекциях.
В ответ на раздражители слизистая оболочка гортани начинает вырабатывать слизь, которая может забивать дыхательные пути, подобно пробке. Слизь образуется в специальных клетках, называемых бокаловидными клетками, которые находятся в слизистой оболочке и подслизистых железах. Слизь служит для защиты эпителиальных клеток от инфекционных агентов, аллергенов и раздражающих веществ. Поэтому курильщики часто страдают от постоянного кашля с отхождением мокроты. Увеличение выделения слизи в дыхательных путях является признаком многих распространенных заболеваний, таких как ОРВИ или аллергия.
Из-за отека слизистой голосовые связки утолщаются и не могут колебаться, что приводит к изменению голоса. Голос может стать осипшим или полностью исчезнуть. В тяжелых случаях связки могут почти полностью смыкаться, вызывая одышку и шумное сиплое дыхание из-за затрудненного вдоха. Это состояние называется стенозом гортани или ложным крупом. Оно является потенциально опасным и характеризуется лающим кашлем, часто сопровождающимся затрудненным вдохом и хриплым голосом. Обычно оно наблюдается у детей в возрасте от 6 до 36 месяцев, чаще всего на фоне вирусных инфекций, таких как парагрипп, грипп, аденовирусная инфекция или риновирусная инфекция.
Как избавиться от мучительного кашля?
Принципы лечения определяются основным заболеванием, которое вызвало воспаление дыхательных путей. Если у вас сначала был мокрый кашель, а потом стал сухим, лечение должно быть комплексным и включать препараты, которые направлены на борьбу с причиной воспаления, а также симптоматическое лечение для облегчения кашля и удаления мокроты. Кроме того, есть несколько правил, которые нужно соблюдать:
- Употребляйте больше свежих фруктов и овощей.
- Пейте не менее 1,5 литра щелочного питья в день, такого как молоко, минеральная вода, травяной чай или клюквенный морс.
- Увлажняйте воздух в помещении, чтобы относительная влажность была выше 60%.
- Ежедневно делайте ингаляции небулайзером с физраствором.
- При приступах кашля во время сна подложите две подушки под голову.
Если у вас бактериальное воспаление дыхательных путей, избегайте паровых ингаляций, так как повышение температуры может способствовать размножению болезнетворных микроорганизмов и ухудшению состояния.
Фармакотерапия
Если ваш кашель стал сухим, вам могут назначить лекарства, которые помогут расслабить гладкую мускулатуру дыхательных органов и уменьшить вязкость мокроты. Некоторые из наиболее эффективных препаратов включают:
- Стоптуссин – это сироп, который обладает противокашлевым, муколитическим и отхаркивающим действием. Он помогает устранить ночные приступы, уменьшает вязкость мокроты и способствует ее удалению из легких.
- Протиазин – это сироп, который имеет успокоительное, противоаллергическое, секретомоторное и противокашлевое действие. Он назначается при сухом спастическом кашле у взрослых и детей от 2 лет.
- Эреспал – это противовоспалительные таблетки, которые увеличивают внутренний просвет бронхов. Они облегчают отхождение мокроты и помогают перейти от сухого кашля к влажному.
- Бронхолитин – это противокашлевой сироп, который обладает антисептическими и бронхорасширяющими свойствами. Он помогает справиться с мучительными приступами кашля и предотвращает инфекционное воспаление дыхательных путей при скоплении мокроты.
- Амброксол – это муколитическое средство, которое разжижает мокроту и уменьшает ее адгезивные свойства. Оно также нормализует секреторную активность бронхов и помогает вывести слизь из органов дыхания.
Для уменьшения вязкости мокроты могут использоваться лекарства резорбтивного действия, такие как гидрокарбонат натрия и аммоний хлорид. После того, как сухой кашель перейдет во влажный, можно принимать отхаркивающие таблетки и сиропы, такие как Либексин Муко, Бронхосан, АЦЦ, Флудитек и другие. Они стимулируют работу мукоцилиарной системы и помогают ускорить удаление слизи из дыхательных органов.
При длительном течении болезни взрослым и детям могут назначаться ингаляции компрессорными и ультразвуковыми небулайзерами. В отличие от паровых ингаляторов, их можно использовать даже при повышенной температуре тела. Для облегчения сухого и мучительного кашля при ингаляциях могут использоваться такие препараты, как Беродуал, Амбробене, Беротек и Тровента.
Детям с трудноотделяемой мокротой могут назначаться лекарства на основе растительных компонентов, такие как Термопсол, Алтейка, Коделак Бронхо с чабрецом. Они обычно вызывают меньше побочных эффектов и не оказывают сильной нагрузки на печень и почки.
Постуральный массаж
Если ваш влажный кашель стал сухим, вам может быть назначен дренажный массаж. Эта процедура направлена на очищение дыхательных путей от застойной мокроты. Суть методики заключается в принятии определенных положений, которые помогают вывести вязкий секрет из легких. За одну процедуру можно очистить легкие от 150-200 мл мокроты.
Постуральный массаж включает в себя ряд манипуляций, таких как похлопывание и поглаживание, которые способствуют перемещению секрета вверх по дыхательному тракту.
Если у вас сухой спастический кашель, вам могут назначить муколитические средства, которые помогут снизить вязкость секрета. И только после этого начнется выполнение массажа:
- Вы принимаете дренажное положение, лежа на боку.
- Подложите подушку под живот, чтобы грудная клетка была выше головы.
- Смажьте руки маслом и начните массировать центральную часть груди.
- Совершите 7-10 массажных движений в области ребер и между лопатками.
- Через 25-30 минут попросите вас сделать глубокий вдох и откашлять слизь.
Чтобы облегчить отхождение мокроты, вы можете поворачивать туловище и наклонять голову вниз. Для ускорения выздоровления рекомендуется пить до 1,5 литра щелочного питья в день.
Народные методы
Для устранения сухого и изнуряющего кашля часто используют средства народной медицины. При хроническом бронхите у детей и взрослых можно использовать лекарственные травы и продукты, которые обладают секретомоторными и секретолитическими свойствами. Некоторые из наиболее эффективных средств от непродуктивного кашля включают:
- Редька с медом. Верхнюю часть редьки срезают и удаляют всю мякоть. В получившуюся чашу наливают растопленный мед и оставляют на 6-7 часов. Затем жидкость переливают в чистый стакан и принимают по 1 столовой ложке перед едой 4 раза в день.
- Лук с молоком. Два больших лука измельчают на терке, затем добавляют 200 г сахара. Добавляют 1 столовую ложку меда и 100 мл молока. Затем смесь проваривается на водяной бане 5-10 минут. Отвар процеживается, добавляют 2 столовые ложки меда. Принимают по 3 столовые ложки отвара трижды в сутки после еды для облегчения сухого приступообразного кашля.
- Фитосбор. Смешивают по 5 г подорожника, лекарственной ромашки и шалфея. Заливают смесь 700 мл кипятка. Через 1 час настой процеживают и принимают по 50 мл дважды в день.
При сухом и раздирающем кашле рекомендуется использовать чабрец и березовый деготь. Они содержат противовоспалительные компоненты, которые помогают восстановить слизистую горла. При регулярном использовании народных средств уменьшается ощущение боли и першения, которые возникают во время кашля. Некоторые из наиболее эффективных рецептов при ларинготрахеите и бронхите включают:
- Чай с чабрецом. Залейте 1 столовую ложку травы 200 мл холодной воды и доведите до кипения. Через 15 минут процедите и принимайте в теплом виде дважды в день – утром и вечером.
- Березовый деготь. Смешайте 1 столовую ложку дегтя с 1,5 литра теплой кипяченой воды и оставьте на 2-3 дня. Снимите пленку с поверхности раствора и перелейте его в чистую емкость. Принимайте по 10-15 мл за 15-20 минут до сна.
Перед использованием народных средств для лечения сухого приступообразного кашля у детей рекомендуется проконсультироваться с педиатром. Некоторые продукты, такие как мед и деготь, могут вызывать аллергические реакции и кожные высыпания.
К какому врачу надо обращаться при кашле?
Советуем обратиться к врачу общей практики или терапевту, если у вас есть жалобы на кашель. Если кашель продолжается длительное время и не проходит, то стоит обратиться к врачу-пульмонологу. Если ваш ребенок кашляет, то его нужно показать педиатру.
Не рекомендуется заниматься самолечением. Лучше обратиться к нашим специалистам, которые смогут правильно поставить диагноз и назначить соответствующее лечение.
Обследование
Длительный продуктивный кашель является поводом для обращения к врачу-пульмонологу, который поможет определить причину симптома и подобрать соответствующий план диагностики. Для выявления причины кашля проводится комплексная оценка морфологических и функциональных особенностей дыхательной системы. Некоторые из наиболее информативных методов диагностики включают:
- Рентгенологические методы. Обзорная рентгенография в двух проекциях позволяет визуализировать структуры грудной клетки и изучить состояние нижних дыхательных путей. Рентген-исследование также помогает различить поражения бронхов и легочной ткани, а рентгеноскопия позволяет оценить подвижность диафрагмы.
- Спирография. Этот функциональный метод обследования применяется для изучения возможностей респираторной системы и определения типа нарушения внешнего дыхания. Спирография чаще всего назначается при хроническом кашле с мокротой и профессиональных заболеваниях. Во время исследования оцениваются максимальный объем легких, объем форсированного выдоха и другие показатели.
- Эндоскопическое обследование. Бронхоскопия позволяет осмотреть стенки крупных бронхов и является наиболее информативным методом для определения морфологического варианта бронхита, обнаружения косвенных признаков воспаления легочной ткани или наличия объемных новообразований. При необходимости также выполняется щипцовая биопсия для гистологического исследования.
- Бактериологический анализ. Посев мокроты проводится для обнаружения инфекционных агентов, а также для определения их чувствительности к антибиотикам. По показаниям может выполняться микроскопический анализ отделяемого из дыхательных путей с целью обнаружения специфических клеток, кристаллов и скоплений муцина.
Для дифференциальной диагностики между воспалительными и другими патологиями дыхательной системы проводят общий анализ крови и определяют концентрацию острофазовых белков. При подозрении на инфекционную природу влажного кашля назначаются серологические реакции для определения антител к патогенным микроорганизмам. Для более точного определения структуры объемных образований в грудной полости может выполняться томография (КТ, МРТ). Также информативным является осмотр ЛОР-органов, такой как фарингоскопия и ларингоскопия.
Классификация и стадии развития острого ларингита
По типу возбудителя:
- Бактериальный;
- Вирусный;
- Грибковый;
- Специфический.
Разновидности острого ларингита:
- Флегмонозный ларингит – это острый ларингит с формированием абсцесса (скопления гноя). Характеризуется резкими болями при глотании и попытке говорить, лихорадкой и образованием инфильтрата в тканях гортани.
- Острый хондроперихондрит гортани – это острое воспаление хрящей гортани.
Формы острого ларингита:
- Катаральный. Проявляется дисфонией, охриплостью голоса, першением, саднением и сухостью в горле при нормальной или субфебрильной температуре (37,1-38,0 °C). Иногда пациенты жалуются на сухой кашель, который впоследствии сопровождается отхаркиванием мокроты.
- Отёчный. Процесс распространяется на глубокие ткани (мышцы, связки, надхрящницу), а не ограничивается только слизистой оболочкой. Пациенты испытывают боль, усиливающуюся при глотании, хрипоту и осиплость голоса, повышенную температуру и плохое самочувствие. Характерно появление кашля с отхаркиванием густой слизисто-гнойной мокроты. Возможно нарушение дыхания. Регионарные лимфатические узлы уплотнены и болезненны при пальпации.
- Флегмонозный. Боль становится сильнее, температура повышается, общее состояние ухудшается, дыхание затруднено и может достигать асфиксии.
- Инфильтративный. Присутствует значительная инфильтрация, покраснение, увеличение объема и нарушение подвижности пораженного отдела гортани. Часто обнаруживается фибринозный налет.
- Абсцедирующий – это острый ларингит с образованием абсцесса. Характеризуется резкими болями при глотании и говорении, которые могут распространяться на ухо. Также характерно повышение температуры тела и наличие плотного инфильтрата в тканях гортани.
Осложнения острого ларингита
- Неотложное врачебное вмешательство в дыхательные пути, такое как трахеотомия или интубация, необходимо при жизнеугрожающей обструкции верхних дыхательных путей.
- Воспалительные изменения могут распространиться на здоровые дыхательные пути, включая трахею, бронхи и легкие.
- Хронический ларингит может развиться из-за повторяющегося острого ларингита или продолжительных воспалительных процессов в носу, придаточных пазухах или глотке. Надлежащее лечение необходимо для предотвращения негативного влияния на физическое здоровье, качество жизни, психологическое благополучие и профессиональную деятельность. Пациенты с хроническим ларингитом должны регулярно наблюдаться у отоларинголога и фониатра, так как большинство случаев являются предраковыми состояниями.
- При хроническом ларингите может наблюдаться стойкое нарушение голоса.
- Возможны гнойные осложнения в виде флегмоны шеи и абсцессов.
Диагностика острого ларингита
Диагностика основывается на жалобах пациента на изменение голоса, появление кашля и хрипоты. Врач должен провести подробное опрос пациента, чтобы выяснить, есть ли у него одышка, была ли недавняя травма и другие факторы, которые могут быть связаны с симптомами.
Затем проводится физикальный осмотр, чтобы исключить воспаление миндалин, глотки или носа, которое может указывать на наличие инфекционного заболевания.
Для оценки состояния голоса можно использовать специальные шкалы, например шкалу GRBAS, которая включает такие параметры, как общая тяжесть нарушений, грубость голоса, одышка, астеничность голоса и напряжение. Каждый параметр оценивается по четырехбалльной шкале.
Также существует более простая шкала, где голос классифицируется как субъективно нормальный, легкая дисфония, умеренная дисфония, тяжелая дисфония или афония (полное отсутствие голоса).
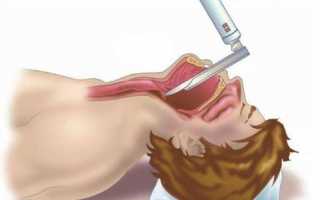
Для более детального исследования гортани и дыхательных путей может быть проведена ларингоскопия. При необходимости используется ларингоскоп – эндоскопический прибор, который позволяет оценить состояние голосовых связок, наличие слизи, воспаление слизистой оболочки гортани и другие изменения.
Ларингоскопия обязательна, если симптомы сохраняются более трех недель, есть настораживающие признаки, такие как стридор (шумное дыхание), курение, потеря веса или нарушение акта глотания, а также при наличии недавней операции на шее, эндотрахеальной интубации или лучевой терапии.
Жесткая ларингоскопия под общим наркозом может быть проведена в случае подозрения на атипичное поражение гортани или при необходимости взятия биопсии.
При биопсии гортани могут быть обнаружены эозинофилы – клетки, которые часто связаны с аллергическим воспалением. В таком случае может потребоваться комплексное обследование, включающее эндоскопию дыхательных путей, аллергологические тесты и обследование желудочно-кишечного тракта.
Пациентам с подозрением на гастроэзофагиальный рефлюкс (ГЭР) и гастроэзофагеальную рефлюксную болезнь (ГЭРБ) рекомендуется проконсультироваться у гастроэнтеролога и провести дополнительное обследование, такое как фиброгастродуоденоскопия (ФГДС).
Лабораторное обследование, такое как клинический анализ крови и анализ на С-реактивный белок, может быть назначено для уточнения причины заболевания. При необходимости может быть проведено аллерготестирование. Компьютерная и магнитно-резонансная томография (КТ и МРТ) являются вспомогательными методами и используются в случае неясного диагноза.
Лечение острого ларингита
Лечение зависит от причины, выявленной в ходе сбора анамнеза, а также от результата ларингоскопии. Как будет проходить лечение, амбулаторно или стационарно, в каждом случае решается индивидуально. Это напрямую зависит от степени тяжести, длительности заболевания и выраженности дыхательной недостаточности.
Лечение любого ларингита обычно включает в себя следующие меры по гигиене голоса:
- Отдых голоса (молчание от нескольких часов до нескольких дней, исключая шепот).
- Увлажнение воздуха в помещении с помощью увлажнителей. Также можно проводить ингаляции физиологическим раствором через небулайзер.
Вирусный ларингит обычно проходит самостоятельно через несколько дней и не требует специфического лечения. Рутинное назначение антибиотиков для лечения ларингита не рекомендуется.
При появлении острого стенозирующего ларинготрахеита на фоне ОРВИ рекомендуется проведение ингаляций суспензией будесонида через компрессорный небулайзер.
Чтобы предотвратить пересушивание гортани, рекомендуется пить больше жидкости и жевать безсахарную резинку. Парацетамол или ибупрофен могут помочь облегчить боль и снизить высокую температуру. Полоскания горла, таблетки и спреи для местного применения не облегчают болезненность в гортани и могут быть полезны только при сопутствующем фаринготонзиллите. Необходимо избегать всего, что раздражает гортань, таких как сигаретный дым, кофеин, алкоголь, сухой и жаркий воздух и другие раздражители.
Лечение бактериального ларингита требует назначения антибиотиков (как местной, так и системной терапии). Лекарства следует подбирать после уточнения возбудителя и его чувствительности к препаратам.
Лечение грибкового ларингита зависит от возбудителя и его чувствительности. Могут использоваться препараты, такие как нистатин, кетоконазол, флуконазол, итраконазол, амфотерицин B.
При остром аллергическом ларингите с анафилаксией необходимо немедленно оказать помощь больному:
- Убрать причину (аллерген).
- Уложить больного на спину, приподняв ноги. Беременным женщинам стоит укладывать на левый бок.
- Вызвать неотложную скорую помощь.
Врачебная помощь включает следующие меры:
- Оценка функции дыхательных путей, кровообращения и уровня сознания.
- Введение адреналина внутримышечно, если необходимо для контроля симптомов и стабилизации артериального давления.
- По возможности наладить венозный доступ и начать инфузионную терапию с помощью физиологического раствора.
- Антигистаминные препараты могут быть использованы в качестве дополнительной терапии.
Лечение рефлюкс-ларингита включает комплекс мероприятий:
- Изменение питания (исключение кислых и других раздражающих продуктов) и образа жизни (отказ от курения и употребления алкоголя).
- Налаживание режима дня и отдыха.
- Применение антацидных препаратов для снижения кислотности в верхних отделах пищеварительного тракта.
- Применение ингибиторов протонной помпы (ИПП) один или два раза в день.
Хирургическое лечение не рекомендуется при неосложненном течении ларингита. Экстренные хирургические вмешательства необходимы при осложненных формах и жизнеугрожающих состояниях, таких как крайне выраженный стеноз гортани, эпиглоттит и абсцесс. В таких случаях может потребоваться трахеостомия или инструментальная коникотомия.
Чем лечить сухой кашель?
Выбор лекарства зависит от причины, вызвавшей кашель у пациента. Кашель, вызванный вирусными заболеваниями, часто проходит без специфического лечения. В таких случаях наша задача – облегчить симптомы, увлажнить дыхательные пути и улучшить отхождение мокроты.
Если кашель вызван хроническим заболеванием или аллергией, необходимо лечить основное заболевание. Однако препараты, которые облегчают симптомы и делают жизнь пациента более комфортной, остаются актуальными.
Существуют средства против сухого изматывающего кашля, которые подавляют кашлевой рефлекс и успокаивают раздраженные рецепторы в глотке. Они применяются при мучительном, болезненном, приступообразном сухом кашле, при котором не отходит мокрота. Некоторые из популярных препаратов в этой группе включают бутамират, гвайфенезин и их комбинации, преноксдиазин и другие. Также используются растительные сиропы, чаи и ментоловые пастилки.
Если кашель не имеет приступообразного характера и сопровождается незначительным отхождением мокроты или вязкой мокротой, назначаются отхаркивающие препараты, которые улучшают отхождение мокроты. В эту группу входят препараты на основе растений, такие как термопсис, алтея, солодка, чабрец, ипекакуана, фенхель, багульник, мята, терпингидрат и другие.
При наличии густой, вязкой мокроты предпочтительно использовать комбинированные препараты. Они способствуют выделению и разжижению мокроты, улучшая ее отхождение.
Многие препараты от кашля продаются без рецепта врача, но это не означает, что их можно принимать безразлично. Чтобы избежать вреда и получить максимальную пользу от лекарственного препарата, следуйте нескольким правилам: внимательно читайте инструкцию перед применением, принимайте препарат только при наличии указанных симптомов, соблюдайте рекомендации по дозировке, храните препараты в упаковке и в недоступном для детей месте, не назначайте самостоятельно лечение детям младшего возраста без консультации врача, избегайте лекарств, содержащих аспирин, и в случае возникновения побочных реакций немедленно обратитесь к врачу.
Для облегчения симптомов кашля можно использовать домашние методы. Основная цель – смягчение слизистой дыхательных путей. Для этого рекомендуется увлажнение воздуха, устранение пыли в помещении, употребление обильного теплого питья, принятие смягчающих напитков и пастилок от кашля. Также рекомендуется принимать витамины и пробиотики для поддержания иммунитета.
Если у вас сухой кашель, можно воспользоваться увлажнителем воздуха. Сухой воздух, особенно в зимний период, может усугубить симптомы кашля. Также полезно пить теплые напитки и поддерживать баланс жидкости в организме. Леденцы от кашля с ментолом могут оказать охлаждающий и успокаивающий эффект. Травяные сборы, такие как корень солодки, мята, чабрец и другие, имеют противовоспалительный эффект и укрепляют иммунитет. Мед также является естественным противовоспалительным средством. Витамины и пробиотики помогут поддержать естественные защитные силы организма. Полоскание горла соленой водой и употребление ананасового сока, содержащего бромелайн, также могут облегчить сухой кашель.
Прогноз. Профилактика
Острый ларингит без осложнений имеет хороший прогноз и обычно проходит за 1-2 недели. Однако при осложненных формах, таких как стенозы и гнойные процессы, требуется экстренная помощь и хирургическое лечение для спасения жизни. В некоторых случаях острый ларингит может перейти в хроническую форму из-за индивидуальных особенностей пациента, наличия сопутствующих заболеваний, таких как сахарный диабет, или непроведенного своевременно лечения.
Существуют простые рекомендации для сохранения здоровья голоса:
- Ограничение потребления алкоголя.
- Прекращение курения.
- Санация органов дыхания и полости рта.
- Соблюдение голосовой гигиены.
- Поддержание достаточного уровня увлажнения, включая регулярное питье воды, комфортные условия температуры и влажности в помещении, а также частое проветривание.
- Предоставление голосового покоя во время респираторных инфекций. Для людей, чья профессия связана с высокой нагрузкой на голос, рекомендуется использование усилителей голоса, таких как рупор или микрофон.
- Лечение основных заболеваний, таких как травмы, аутоиммунные и неврологические нарушения.
- Вакцинация является лучшей профилактикой, которая защищает от серьезных инфекций, таких как дифтерия, гемофильная палочка, грипп и другие.
Источники:
- https://ProBolezny.ru/ostryj-laringit/
- https://www.amokb.ru/dyhatelnaya-sistema/mozhet-li-mokryj-kashel-perejti-v-suhoj.html
- https://www.invitro.ru/library/simptomy/24827/
- https://kashelproch.ru/vidy/suhoi/perehod-iz-vlaszhnogo
- https://www.fdoctor.ru/simptom/kashel/
- https://www.KrasotaiMedicina.ru/symptom/cough/moist
- https://MedPortal.ru/enc/pulmonology/cough/suhoj-kashel/
Частые вопросы
Какие причины могут вызвать острый ларингит?
Острый ларингит может быть вызван вирусной или бактериальной инфекцией, а также из-за перенапряжения голосовых связок, вдыхания раздражающих веществ или аллергической реакции.
Какие симптомы характерны для острого ларингита?
Острый ларингит проявляется симптомами, такими как хриплый голос, сухость и боль в горле, кашель, затрудненное дыхание, повышенная температура, утомляемость и общая слабость.
Как диагностируется острый ларингит?
Диагностика острого ларингита обычно основывается на симптомах, анамнезе и физическом обследовании горла и голосовых связок. В некоторых случаях может потребоваться проведение ларингоскопии или других дополнительных исследований.
Как лечится острый ларингит?
Лечение острого ларингита зависит от его причины. В случае вирусной инфекции обычно рекомендуется покой голосовых связок, увлажнение воздуха, принятие теплых напитков и применение симптоматических средств для облегчения симптомов. В случае бактериальной инфекции может потребоваться прием антибиотиков. В некоторых случаях может быть необходимо проведение лечения у лор-врача.
Как можно предотвратить острый ларингит?
Для предотвращения острого ларингита рекомендуется избегать перенапряжения голосовых связок, избегать контакта с инфицированными людьми, соблюдать гигиену рук, увлажнять воздух в помещении и избегать вдыхания раздражающих веществ.
Полезные советы
СОВЕТ №1
При остром ларингите особенно важно соблюдать голосовой режим. Рекомендуется полностью исключить голосовую нагрузку, по возможности не разговаривать и не петь. Если голос необходим для коммуникации, следует использовать шепот или письменную форму общения.
СОВЕТ №2
Острый ларингит часто сопровождается сухостью и раздражением горла. Для облегчения симптомов рекомендуется пить больше теплых жидкостей, таких как травяные чаи, теплое молоко с медом или теплый сок. Также полезно использовать спреи или полоскания для горла с антисептическими свойствами.